Dr. J. Alfredo Espíndola Corres
Ortopedista Traumatólogo Alta Especialidad en Ortopedia Pediátrica


Certificado por el Colegio Mexicano de Ortopedia y Traumatólogia y por la Sociedad Mexicana de Ortopedia Pediátrica
– Dr. J. Alfredo Espíndola Corres
El Dr. Espíndola es un Experto Ortopedista Pediátra!!!
Mi Tarjeta de presentación


Hablemos de Traumatología y Ortopedia Pediátrica...

Dr. J. Alfredo Espíndola Corres
La traumatología pediátrica es una rama de la medicina que se ocupa de las lesiones y enfermedades del sistema musculoesquelético en los niños y adolescentes. El especialista en ortopedia pediátrica es el médico que tiene la formación y experiencia necesarias para diagnosticar, tratar y prevenir estos problemas, así como para orientar a los padres y cuidadores sobre el cuidado adecuado de sus hijos.
La traumatología pediátrica se ocupa de las lesiones y enfermedades del aparato locomotor en los niños y adolescentes. A diferencia de los adultos, los niños presentan características anatómicas y fisiológicas propias que requieren un abordaje específico. Además, los niños están en constante crecimiento y desarrollo, lo que implica que muchas de las alteraciones que sufren pueden corregirse o mejorar con el tiempo, pero también que algunas pueden empeorar o dejar secuelas permanentes si no se tratan adecuadamente.
El sistema musculoesquelético está formado por los huesos, los músculos, los tendones, los ligamentos, las articulaciones y el cartílago. Estas estructuras son esenciales para el movimiento, el equilibrio, la postura y el soporte del cuerpo. Sin embargo, en los niños y adolescentes, el sistema musculoesquelético está en constante crecimiento y desarrollo, lo que implica una serie de particularidades que lo diferencian del de los adultos.
Por ejemplo, los huesos de los niños son más flexibles y tienen zonas de crecimiento llamadas placas epifisarias, que pueden lesionarse con más facilidad que el hueso maduro. Los músculos y tendones de los niños también son más elásticos y pueden adaptarse mejor a las deformidades óseas, pero también pueden sufrir desgarros o contracturas. Las articulaciones de los niños son más móviles y tienen más cartílago, lo que les permite una mayor amplitud de movimiento, pero también las hace más vulnerables a la inflamación o la infección.
Además, los niños y adolescentes están expuestos a una serie de factores de riesgo que pueden afectar a su sistema musculoesquelético, como las caídas, los golpes, los accidentes, los deportes, las malformaciones congénitas, las enfermedades genéticas o las infecciones. Estos factores pueden provocar desde lesiones leves como esguinces o contusiones, hasta lesiones graves como fracturas, luxaciones, deformidades o amputaciones.
Ante estas situaciones, el especialista en ortopedia pediátrica es el profesional indicado para brindar una atención integral y personalizada a cada niño o adolescente. El ortopedista pediátrico tiene conocimientos específicos sobre el crecimiento y desarrollo del sistema musculoesquelético infantil, así como sobre las técnicas quirúrgicas y no quirúrgicas más adecuadas para cada caso. El ortopedista pediátrico también tiene habilidades para comunicarse con los niños y sus familias, para explicarles el diagnóstico, el pronóstico y el tratamiento de forma clara y comprensible.
El objetivo del especialista en ortopedia pediátrica es restaurar la función y la calidad de vida del niño o adolescente afectado por una lesión o enfermedad musculoesquelética, así como prevenir posibles complicaciones o secuelas a largo plazo. Para ello, el ortopedista pediátrico puede recurrir a diferentes opciones terapéuticas, como la inmovilización con yesos o férulas, la fisioterapia, la medicación, las prótesis o las cirugías.
La traumatología pediátrica es una especialidad médica que requiere de una formación continua y actualizada, así como de una colaboración multidisciplinar con otros profesionales de la salud infantil. El especialista en ortopedia pediátrica es un aliado fundamental para el bienestar físico y emocional de los niños y adolescentes que sufren algún problema en su sistema musculoesquelético.

Lesiones Traumáticas en los niños
Las causas más habituales son las caídas, los accidentes deportivos, los accidentes de tráfico y el maltrato infantil. Las fracturas en los niños tienen algunas particularidades que las diferencian de las de los adultos:
– Los huesos de los niños son más flexibles y elásticos, lo que hace que se deformen antes de romperse. Esto puede dar lugar a fracturas incompletas o en tallo verde, en las que el hueso se dobla pero no se separa completamente.
– Los huesos de los niños tienen un mayor potencial de curación y remodelación, lo que permite una consolidación más rápida y una corrección espontánea de algunas deformidades residuales. Sin embargo, también implica un mayor riesgo de complicaciones como la consolidación viciosa, el acortamiento o el sobrecrecimiento óseo.
– Los huesos de los niños están atravesados por zonas de crecimiento llamadas fisis, que son responsables del alargamiento óseo. Estas zonas son más débiles que el resto del hueso y pueden lesionarse con facilidad. Las fracturas fisarias pueden alterar el crecimiento normal del hueso y provocar deformidades angulares, longitudinales o rotacionales.
Las fracturas más frecuentes en los niños y adolescentes son las de antebrazo, clavícula, codo, tobillo y muñeca. El tratamiento de las fracturas pediátricas depende de varios factores, como la edad del niño, el tipo y localización de la fractura, el grado de desplazamiento y angulación, la presencia o no de lesión fisaria y el estado general del paciente. En general, se busca un tratamiento lo menos invasivo posible, que permita una movilización precoz y una recuperación funcional óptima. El tratamiento puede ser conservador (inmovilización con yeso o férula) o quirúrgico (reducción abierta o cerrada y fijación interna o externa).
La escoliosis idiopática del adolescente (EIA) es una deformidad tridimensional de la columna vertebral que se caracteriza por una curvatura lateral mayor de 10 grados acompañada de una rotación vertebral. Se llama idiopática porque se desconoce su causa exacta, aunque se cree que tiene un origen multifactorial que incluye factores genéticos, hormonales, neuromusculares y biomecánicos. La EIA afecta a un 2-3% de los adolescentes entre 10 y 18 años, siendo más frecuente en las niñas.
La EIA suele manifestarse durante el estirón puberal y puede progresar hasta el final del crecimiento. Los síntomas más comunes son la asimetría de los hombros, la escápula o la cintura, la prominencia costal o lumbar al inclinarse hacia delante y el dolor de espalda. El diagnóstico se basa en la exploración física y radiológica del paciente.
El tratamiento de la EIA depende del grado de curvatura, del potencial de crecimiento y de la evolución de la deformidad. El objetivo es detener o frenar la progresión de la curva, prevenir complicaciones respiratorias y cardiacas, mejorar la estética y la calidad de vida del paciente y evitar o retrasar la cirugía. El tratamiento puede ser:
– Observación: se indica en las curvas menores de 20-25 grados o en las que no tienen riesgo de progresión. Consiste en realizar controles periódicos con radiografías para vigilar la evolución de la curva.
– Ortesis: se recomienda en las curvas entre 25 y 40-45 grados o en las que tienen riesgo de progresión. Consiste en el uso de un corsé o chaleco que ejerce una presión sobre la columna para corregir o estabilizar la curva. El corsé se debe llevar entre 16 y 23 horas al día hasta el final del crecimiento.
– Cirugía: se reserva para las curvas mayores de 40-45 grados o para las que no responden al tratamiento ortésico. Consiste en la colocación de implantes metálicos (tornillos, barras, ganchos) que fijan y alinean los segmentos vertebrales afectados. La cirugía mejora la curvatura, la rotación y el balance sagital de la columna, pero implica una pérdida de movilidad y un riesgo de complicaciones como infección, sangrado, lesión neurológica o pseudoartrosis.
Los niños de huesos de cristal, también conocidos como niños con osteogénesis imperfecta (OI), son aquellos que padecen una enfermedad genética que afecta a la formación del colágeno, una proteína esencial para la estructura y resistencia de los huesos. La OI se caracteriza por una fragilidad ósea extrema que provoca múltiples fracturas espontáneas o por traumatismos mínimos, así como deformidades esqueléticas, baja estatura, dentinogénesis imperfecta (alteración del esmalte dental), escleróticas azules (coloración azulada del blanco del ojo) y sordera.
La OI se clasifica en varios tipos según su gravedad y sus manifestaciones clínicas. El tipo I es el más leve y el más frecuente, mientras que el tipo II es el más grave y suele ser incompatible con la vida. El tipo III es el más severo entre los que sobreviven al nacimiento y el tipo IV es el más variable.
El diagnóstico de la OI se basa en los antecedentes familiares, los signos clínicos, las radiografías y los análisis genéticos. El tratamiento de la OI tiene como objetivos prevenir las fracturas, corregir las deformidades, mejorar la movilidad y la calidad de vida de los pacientes y tratar las complicaciones asociadas. El tratamiento puede incluir:
– Medidas preventivas: educación sanitaria, protección del entorno, evitación de traumatismos, fomento de la actividad física adaptada, suplementos de calcio y vitamina D, etc.
– Tratamiento médico: administración de bifosfonatos, que son fármacos que inhiben la resorción ósea y aumentan la densidad mineral ósea, reduciendo así el riesgo de fracturas y el dolor.
– Tratamiento ortopédico: inmovilización con yeso o férula de las fracturas, uso de ortesis o prótesis para mejorar la función y la estabilidad articular, cirugía para corregir las deformidades óseas mediante osteotomías (cortes del hueso) y fijación con clavos intramedulares (varillas metálicas que se introducen dentro del canal medular del hueso).
– Tratamiento rehabilitador: fisioterapia, terapia ocupacional, estimulación temprana, apoyo psicológico, etc.
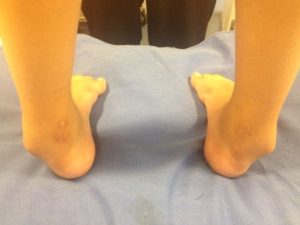
El pie equinovaro congénito, también conocido como pie zambo, es una malformación del pie que se presenta al nacer y que afecta a su forma y posición. Según la Mayo Clinic, el pie equinovaro se caracteriza por lo siguiente:
– La parte superior del pie suele estar doblada hacia abajo y hacia adentro, lo que aumenta al arco y gira el talón hacia adentro.
– Es posible que el pie esté tan torcido que de hecho se vea como si estuviera al revés.
– La pierna o el pie afectado puede ser ligeramente más corto.
– Los músculos de la pantorrilla en la pierna afectada generalmente están subdesarrollados.
La causa exacta del pie equinovaro es desconocida, pero puede estar relacionada con factores genéticos, ambientales o asociados a otras enfermedades congénitas . Su frecuencia es aproximadamente de 1 por cada mil niños, el 50% de los casos bilateral y es el doble más frecuente en niños que en niñas.
El tratamiento del pie equinovaro debe iniciarse lo antes posible, preferiblemente en los primeros días de vida, para aprovechar la plasticidad y la capacidad de remodelación de los huesos del pie. El tratamiento más recomendado es el método de Ponseti, que consiste en la aplicación de yesos correctivos que se cambian cada semana hasta lograr una posición normal del pie. En algunos casos, se necesita una pequeña cirugía para liberar el tendón de Aquiles. Después de corregir la deformidad, se debe usar un dispositivo ortopédico durante varios años para evitar las recidivas.
El pie equinovaro congénito es una condición que requiere atención médica especializada y seguimiento continuo. El papel del especialista en ortopedia pediátrica es fundamental para diagnosticar, tratar y prevenir las complicaciones del pie equinovaro. Con un tratamiento adecuado, la mayoría de los niños con esta malformación pueden tener un pie funcional y una vida normal.
Acude con los expertos
Recuerda que los niños no son adultos chiquitos!!!

¿Qué es el pulgar en resorte? / Dr J. Alfredo Espindola Corres – Actualizado Nov. 2021
¿Cómo se diagnostica? ¿ Cuál es el tratamiento ? ¿Cuál es el resultado?

SLAOTI. MANEJO DE LA ARTROGRIPOSIS EN LAS EXTREMIDADES INFERIORES. Dra Ana María Aravena 🇨🇱.
La Sociedad Latinoamericana de Ortopedia y Traumatología Infantil SLAOTI les invita este martes, en nuestro horario habitual, la charla de Manejo de la Artrogriposis en

¿LOS YESOS SE PUEDEN MOJAR?
Cuidados y recomendaciones Este tipo de yesos necesitan el mismo tipo de cuidados que los yesos convencionales. En caso de que se ensucien, puedes lavarlos


Fracturas no articulares de la base y el eje de los dedos de los niños: ¿se necesitan radiografías de seguimiento? Estudio retrospectivo de fracturas de falange media y proximal tratadas de forma conservadora.
https://www.ncbi.nlm.nih.gov/pubmed/30628978 https://insights.ovid.com/crossref?an=01241398-201910000-00003 J Pediatr Orthop. 2019 Oct;39(9):e657-e660. doi: 10.1097/BPO.0000000000001335. Nonarticular Base and Shaft Fractures of Children’s Fingers: Are Follow-up X-rays Needed? Retrospective Study of Conservatively
Me encuentro en:
+52 55 1543-5289
Río Churubusco 601, consultorio 240, Torre II, colonia Xoco, Alcaldía Benito Juárez CP 03330, Ciudad de México